Prise en charge
Certain·es professionnel·les de santé estiment que leur attitude ne peut être influencée par des facteurs externes comme l’attirance sexuelle ou romantique, car ils et elles s’efforcent de traiter chaque patient·e de la même manière, indépendamment de son orientation. Cette posture, appelée dans la littérature « sexual orientation blindness », reflète une volonté de rester neutre durant les consultations¹ .
Cependant, une étude menée en France révèle que 89,7 % des médecins généralistes adaptent leur suivi gynécologique en fonction de l’orientation sexuelle ou romantique de leurs patient·es, notamment pour le dépistage du cancer du col de l’utérus².
Par ailleurs, une approche dite « universelle » ne tient pas compte des discriminations vécues par certaines personnes dans une société inégalitaire, ni des besoins de santé spécifiques qui en découlent. En ignorant l’impact des discriminations et de la stigmatisation sur la santé, cette approche risque de les renforcer³ .
Il est donc essentiel de reconnaître l’influence de l’hétéronormativité sur notre perception du monde et des autres.
L’hétéronormativité
L’hétéronormativité est un système de normes et de croyances qui renforce l’imposition de l’hétérosexualité comme seule sexualité ou mode de vie légitime. Par conséquent, elle marginalise les autres types d’attirances romantiques et/ou sexuelles et les schémas relationnels autres que celui de la famille nucléaire.
Bien que la situation sociale des personnes LGBTQIA+ se soit améliorée, l’hétéronormativité est omniprésente dans la société, y compris dans le milieu médical. En effet, les soignant·es partent généralement du principe que leur patient·e est hétérosexuel·le. Cela s’appelle “la présomption à l’hétérosexualité”. Elle peut entraver la relation professionnel·le – patient·e, notamment dans la délivrance de soins de qualité⁴. Particulièrement lorsque sont abordés l’évaluation des risques liés aux IST, la parentalité, les risques liés à la grossesse ou encore les violences au sein des relations.
Ces présupposés hétéronomatifs peuvent également se manifester sous la forme de stigmatisation, d’incompréhension, de préjugés, de mauvaise communication ou de refus de soins appropriés.
Du côté du / de la patient·e cela peut créer une crainte d’être incompris·e ou maltraité·e, de ne pas pouvoir être transparent·e dans la relation médicale et/ou de devoir corriger le / la profesionnel·le et donc de faire un coming out de manière “forcée”.
Refus de présence de la co-mère pendant la période COVID par le garde à l’entrée.
« Seuls les papas sont autorisés » a-t-il dit. L’hôpital a transmis des excuses et nous a assuré avoir transmis des instructions à son sous traitant.Témoignage tiré de l’enquête PMA Go To Gyneco! de O’YES (2023)
Ne pas partir du principe que la/le patient·e est hétérosexuel·le permet de faciliter la parole de celle / celui-ci concernant ses attirances ou pratiques.
Il existe des choses simples à mettre en place. Vous pouvez vous référer à l’onglet “Trucs et astuces” ci-dessous pour des exemples et conseils concrets.
Le sujet de la santé des personnes trans* et intersexes relève d’enjeux qui leur sont propres.
Pour plus d’informations, vous pouvez contacter Genres Pluriels et/ou consulter leur brochure :
La question du Coming out médical
Le saviez-vous ?
Selon Santé Publique France, 49% des lesbiennes (1 lesbienne sur 2) n’ont jamais abordé leur orientation sexuelle avec leur médecin⁵.
Or, selon notre enquête réalisée en 2022, 80% des répondantes (sur un échantillon de 487 réponses) veulent que les professionnel·les de la santé soient au courant de leur attirance romantique/sexuelle car cela permet de :
- Recevoir des soins et conseils adaptés (IST, protections, autres);
- Éviter des propos déplacés ou stigmatisants;
- Éviter un malaise et de tourner autour du pot;
- Créer un espace plus safe;
- Améliorer la communication avec la/le pro.
Le coming-out semble déterminer le nombre des consultations médicales des personnes lesbiennes, bies & co, ainsi que leur niveau de satisfaction et de confiance à l’égard des services médicaux⁶.
Par ailleurs, le coming-out entraîne une hausse de qualité des soins car les professionnel·les ont ainsi tous les éléments nécessaires à leur disposition pour assurer un suivi adapté⁷. Il est de la responsabilité du/de la professionnel·le de santé de favoriser celui-ci par divers moyens et ainsi de diminuer le sentiment de risque.
Voir la partie “trucs et astuces” en bas de page.
Cependant, il existe des freins à l’expression de son homosexualité/bisexualité, le coming out étant réalisé en fonction des risques et des conséquences encourues. C’est ce qu’on appelle “la balance des risques”.
Exemple de freins : crainte que cela altère la qualité des soins reçus, peur des discriminations, honte, expérience négative par le passé, pudeur, incompréhension quant à la plus-value, …
Que faire si votre patient·e fait son coming out ?
Il est bon de savoir que chaque partage sera accompagné d’une histoire et d’émotions différentes. Certaines personnes pourront effectivement voir cela comme un coming-out, d’autres n’osent pas toujours en parler avec leur équipe soignante de peur d’être mal comprises, jugées ou discriminées. D’autres encore trouveront cette information banale et en parleront de façon décomplexée.
Les vécus étant multiples, l’écoute et l’empathie sont encore une fois bien nécessaires pour accueillir chaque personne dans sa réalité et avec son propre vocabulaire. Votre réaction à cette information peut se calquer sur l’attitude du/de la patient·e :
- Pas besoin d’en faire un événement si la personne l’évoque de façon banale
- Être attentif·ve si la personne semble fébrile ou hésitante lorsque le sujet est abordé
- Ne pas utiliser un terme que la personne n’a pas utilisé pour elle-même mais plutôt reprendre ses mots
Attention, cette information fait partie du secret médical et ne doit pas être divulguée, même aux parents/proches de votre patient·e car vous ne savez pas quelle pourrait être leur réaction. De plus, selon la loi, l’outing peut être considéré comme du harcèlement et est donc punissable. L’outing (outer quelqu’un·e) signifie révéler l’orientation sexuelle, l’identité de genre ou les caractères sexuels d’une personne LGBTQI+ sans son consentement explicite.
Ces témoignages démontrent l’utilité d’être informé·e et formé·e en tant que professionnel·le de la santé. Pour autant, il est normal de ne pas tout savoir. Nous vous invitons à lire la section “trucs et astuces” ci-dessous.
Trucs et astuces pour une bonne prise en charge
Ci-dessous, vous trouverez différents conseils pour créer un terrain fertile à la discussion et ainsi accueillir vos patient·es dans le respect de leur identité.
Nous vous invitons à créer un environnement inclusif qui favorise un sentiment de confiance, voire de sécurité.
Cela peut être réalisé en :
- Posant des affiches et des brochures* LGBTQIA+ dans la salle d’attente, les toilettes, votre cabinet, etc.
- Proposant des formulaires d’inscription inclusifs qui laissent la possibilité d’inscrire :
- le prénom social/d’usage (s’il diffère de celui sur la carte d’identité)
- “son”, “sa”, “saon” (pronom neutre), “ses” partenaire(s)
- Parent 1/Parent 2 (au lieu de Père/Mère).
- Portant une attention particulière et critique à la communication de votre structure dans sa forme et son contenu. Par exemple :
- en réfléchissant au nom de l’institution qui peut à lui seul exclure des personnes
- et/ou en utilisant l’écriture inclusive (site internet, réseaux sociaux, flyers,…)
- Si vous avez suivi une ou des formation(s) concernant les publics LGBTQIA+, vous pouvez également l’indiquer sur vos profils en ligne ou dans votre cabinet. Être formé·e n’est pas une garantie d’être safer, mais l’information peut toujours être un premier indicateur intéressant pour les personnes concernées.
*Des brochures et affiches sont disponibles à la demande via ce formulaire. Vous pouvez aussi les consulter sur la page Formation et Matériels.
Il est essentiel de ne pas présumer de l’hétérosexualité d’une personne et de favoriser des questions ouvertes, ainsi que l’utilisation de termes neutres et inclusifs. Le/la patient·e peut alors s’emparer de l’opportunité, si il/elle/iel le souhaite, d’aborder son attirance sexuelle et/ou romantique.
Employer les mêmes termes que la/le patient·e pour parler d’elle/de lui ou de sa sexualité peut favoriser la confiance dans le/la professionnel·le et un sentiment de sécurité.
Parler de manière inclusive peut sembler difficile au premier abord, surtout spontanément. Pourtant, la langue évolue constamment : il s’agit de faire de son mieux et de poser des questions, reconnaître ses erreurs, accepter d’être corrigé·e, se corriger et s’excuser.
Ce chemin favorise non seulement un accueil plus sécurisant pour les personnes lesbiennes, bies, pan & co, mais aussi pour toute personne, dans le respect de son identité.
Langage inclusif dans les consultations
Certaines questions sont orientantes et hétéronormées, c’est-à-dire que la question induit ou fait penser que le/la praticien·ne a déjà son idée sur la sexualité de la patiente. Par exemple, lorsque l’on demande « prenez-vous la pilule? », on induit que la personne des rapports sexuels avec des hommes cisgenres, qui risquent d’entraîner une grossesse.
Quelques exemples :

Pour aller plus loin, nous vous invitons à suivre notre formation.
S’assurer de parler le même langage
Chaque personne a sa propre définition de la sexualité, des préliminaires, de la virginité, etc. Il est important de s’assurer que vous parlez “le même langage” et de définir les termes au besoin.
Les personnes lesbiennes, bies, pan & co ont l’habitude de recevoir des questions déplacées en ce qui concerne leur sexualité. Il est donc important de poser un cadre bienveillant et d’expliquer pourquoi vous posez certaines questions. Il ne s’agit pas de curiosité mal placée, mais d’informations nécessaires pour une prise en charge globale et adaptée à la personne. De plus, cela permet de normaliser l’anamnèse sexuelle.
Il y a différentes manières pour aborder le sujet, voici un exemple :
“Je vais vous poser quelques questions à propos de votre santé sexuelle,
ce sont des questions personnelles, mais importantes, que je pose à tous·tes mes patient·es.
Êtes-vous d’accord pour que nous abordions ce sujet ? Il n’y a pas d’obligation de réponse.
Par ailleurs, n’hésitez pas à me corriger si j’utilise des termes qui ne correspondent pas à votre vécu.”Phrase co-construite avec les volontaires GTG et suite à une enquête à l’occasion des 5 ans du projet en 2022.
Anamnèse de la sexualité : technique des 5P

Les 5P sont un bon moyen mnémotechnique pour réaliser l’anamnèse de vos patient·es en termes de santé sexuelle.
Phrase type pour introduire les 5P avec la/le patient·e : “Nous allons aborder 5 points qui permettront de faire une anamnèse de votre sexualité et de vos pratiques. Les sujets abordés ne sont pas gravés dans le marbre et il n’y aura aucun jugement. Ceci permettra de mieux connaître votre santé sexuelle afin de vous apporter les meilleurs conseils et une prise en charge adaptée”.
Nous avons noté les questions comme si vous les posiez à vos patient·es.
1) Partenaires
Tout d’abord, nous allons parler de vos partenaires :
- Est-ce que vous avez un, une, des partenaire(s)?
- Quel est son / leur genre(s) ?
- Êtes-vous dans une relation exclusive ou polyamoureuse, en couple libre, ouvert, etc.?
Si votre patient·e reste privé·e sur certains sujets, il est préférable de cibler vos questions sur les informations clefs plutôt que de dresser un état des lieux précis de son vécu.
2) Pratiques
Dans vos pratiques,
- Avez-vous des pratiques sexuelles / avez-vous été sexuellement actif·ve ces derniers mois ?
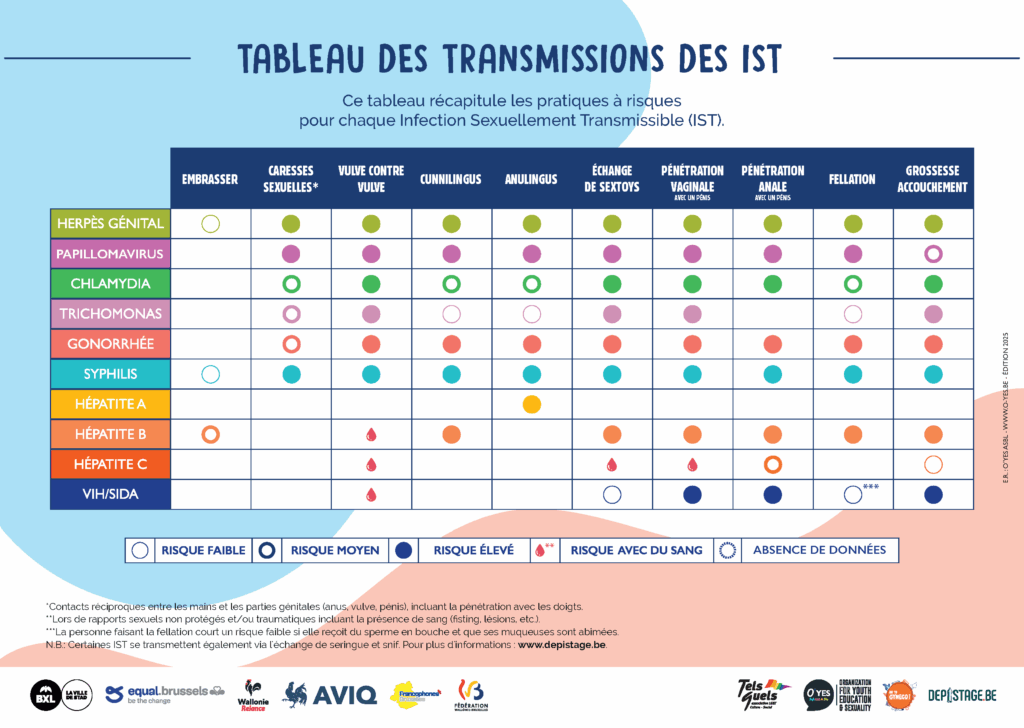
- Si oui, parmi vos pratiques, pourriez vous me dire s’il en existe qui sont à risque, ce qui signifie que vous êtes en contact avec des muqueuses, du sang, , des selles, des urines? → voir le tableau de transmission des IST
- Souhaitez-vous effectuer un dépistage ?
- A quand remonte votre dernier rapport non protégé ?
3) Prévention des IST
- Connaissez-vous les différents moyens de protection existants ? Savez-vous où les trouver ? Quelles méthodes de réduction des risques connaissez-vous ?
- Est-ce que vous avez effectué un dépistage récemment ?
- Est-ce que vous savez combien de temps il faut attendre après un rapport à risque pour se faire dépister ?
4) Passé avec les IST
- Dans votre passé, avez-vous déjà eu des IST ?
- Si oui, lesquelles ? Ont-elles bien été traitées ?
En effet, avoir un historique de la/du patient·e est toujours intéressant, car si elles ne sont pas traitées à temps, les IST peuvent avoir des conséquences (stérilité, cécité, cancer, … voire décès).
Pour plus d’informations sur les IST, le dépistage et les moyens de protection, veuillez consulter les pages suivantes :
5) Prévention de grossesse
- Avez-vous besoin ou désirez-vous un moyen de contraception ?
Si vous vous posez des questions ou voulez orienter votre patient·e sur les méthodes de contraception, n’hésitez pas à consulter le site mescontraceptifs.be.
Prise en charge des IST
Il arrive encore que ces personnes soient exclues des dépistages par manque d’information. Chaque personne, peu importe son profil, doit être conseillée de manière très précise sur les IST – les personnes lesbiennes, bies & co nécessitant des conseils appropriés et adaptés sur la manière de réduire les risques de transmissions lors de leurs rapports sexuels.
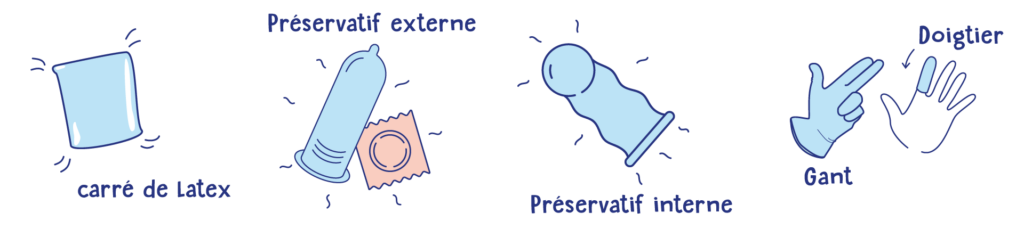
De plus, les outils de prévention tels que les carrés de latex, les gants, les doigtiers en latex et les préservatifs doivent être mieux connus des gynécologues et des généralistes.
Nos expériences via les stands de prévention Go To Gyneco! nous démontrent encore que ces outils sont toujours peu connus et/ou utilisés par les communautés. L’appui des professionnel·les à cette démarche d’information et de sensibilisation est crucial pour améliorer la réduction des risques au sein des communautés lesbiennes, bies & co.
Par ailleurs, afin de favoriser un suivi régulier, n’hésitez pas à valoriser la démarche actuelle de votre patient·e sans porter de jugement sur l’absence ou l’irrégularité du suivi par le passé. Les témoignages recueillis indiquent que c’est apprécié, d’autant plus que beaucoup évoquent déjà un sentiment de honte ou de peur à ce sujet.
Pour plus d’informations sur les IST, le dépistage et les moyens de protection, veuillez consulter les pages suivantes : https://gotogyneco.be/ist/ et https://gotogyneco.be/moyens-de-protection/
Il n’est pas nécessaire d’être un·e spécialiste du mode de vie et des pratiques des FSF pour pouvoir les traiter de manière adéquate. Elles sont les spécialistes de leur vie. C’est la collaboration professionnel·les/patient·es qui permet de trouver les réponses.
Il ne faut pas avoir peur d’utiliser des termes incorrects. Le plus important est que vos patient·es se sentent écouté·es et accepté·es. Il suffit de faire part de sa bonne volonté et de sa bienveillance : “n’hésitez pas à me corriger dans les termes”, “je peux dire des bêtises”, “je me perds un peu dans les termes, mais vous pouvez m’aider”.
N’hésitez pas en cas de manque d’information, de connaissance ou autre de renvoyer vers un·e de vos pairs ou de vous renseigner en précisant à la/le patient·e l’évolution de vos recherches.
Si vous souhaitez suivre notre formation, vous pouvez nous contacter aux adresses suivantes : activites@telsquels.be ou agathe@o-yes.be.
Toutes les informations sont se retrouvent également sur la page suivate : Formations & Materiels
Lectures :
- Bibliographie, santé sexuelle des FSF , par l’Observatoire du SIDA (2018)
- Sexualité entre femmes : une clinique particulière ? Éléments de compréhension pour une meilleure prise en charge des FSF en santé sexuelle , par Coraline Delebarre
- Les lesbiennes, grandes oubliées de la prévention sexuelle , du site Street Press (2018)
- Sexe: quand les clichés sur le sexe lesbien affecte la santé des femmes , RTL (2018)
Podcasts :
Vidéos :
- Etre lesbienne chez le médecin , de France Vulve
¹“Queeriser l’hôpital public ? Une clinique sogie en CHU” , Mémoire réalisé par Isabelle Gosselin
²“How Doctors’ Beliefs Influence Gynecological Health Care for Women Who Have Sex with Other Women” par Bayen S, Ottavioli P, Martin MJ, Cottencin O, Bayen M, Messaadi N (2020)
³“Guidelines for the primary care of lesbian, gay, and bisexual people: a systematic review” par McNair RP, Hegarty K (2010)
⁴“Health and identity-related interactions between lesbian, bisexual, queer and pansexual women and their healthcare providers” par Baldwin A, Dodge B, Schick V, Herbenick D, Sanders SA, Dhoot R, et al. (2017)
⁵Rapport sur les lgbtiphobies 2022 , par SOS Homophobie
⁶Isabelle Mimeault : Pour le dire. Rendre les services sociaux et les services de santé accessibles aux lesbiennes , par Céline Perrin (2006)
⁷Being a lesbian – does the doctor need to know ? , par Bjorkman, M., & Malterud, K. (2007)






